Запалення трійчастого нерва: симптоми і лікування
Причини виникнення
Фактори, які провокують невралгію, відрізняються своїм характером впливу. В якості основної причини запалення трійчастого нерва було виділено здавлювання прилеглими кровоносними судинами. Вони перетискають його біля основи черепа, тим самим викликаючи роздратування нерва і біль.
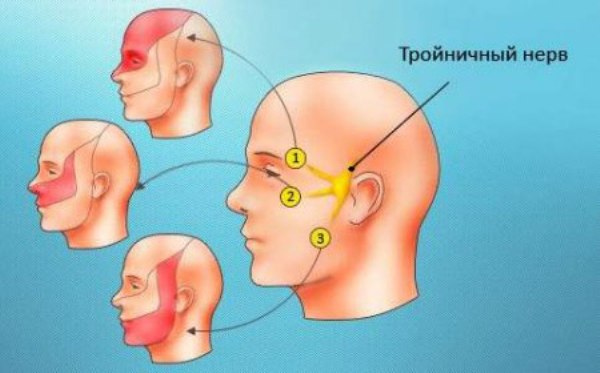
Фото: Трійчастий лицевий нерв
Також нерідко діагностуються такі причини:
- пухлиноподібне утворення, яке затискає нерв;
- розсіяний склероз з вираженим руйнуванням мієліну клітини. Найчастіше патологія, спричинена такою причиною, виявляється у людей до 25 років;
- перенесена інфекція вірусного характеру. Найбільш небезпечним вірусом вважається герпес. Невралгія виникає і при інших інфекціях, якщо викликане ними запалення носить тривалий і прогресуючий характер;
- переохолодження. Для виникнення патології не обов’язково отримувати загальне охолодження. Буває досить просто побути на протязі без головного убору;
- зниження захисних властивостей імунітету;
- стрес, що призводить до стійкого перенапруження психіки;
- надмірні фізичні навантаження без відповідного харчування, які призводять до виснаження м’язової і нервової тканини.
Основні можливості терапії
Лікування синдрому Гудпасчера вимагає методів і засобів:
- пригнічують непотрібну алергічну налаштованість організму;
- припиняють кровотечу;
- очищають кров хворого від шлаків і антитіл;
- мають симптоматичну відновлюючу дію на функції нирок і легень.
Для придушення імунної реакції призначають: Циклофосфамід, препарати групи глюкокортикоїдів (Метилпреднізолон, Преднізолон) внутрішньовенно і всередину. Схема «пульс-терапії» передбачає високі початкові дози з переходом на підтримуючі.
Одночасно проводять плазмаферез щодня або через день курсом до місяця. Заміщення плазми становить обсяг 4 л.
При наростанні дихальної недостатності частини пацієнтів проводять штучну вентиляцію легенів.
Для запобігання можливості приєднання інфекційних збудників призначаються антибіотики.
Порушення функції нирок вимагає гемодіалізу для видалення шлаків.
Для компенсації крововтрати проводять переливання еритроцитарної маси і одногруппної плазми, призначають залізовмісні лікарські препарати.
Як лікувати біль у щоці
Таким чином, найчастіше біль в щоці провокують захворювання зубів, але нерідко можна зустріти і банальну застуду м’язів скул.
Якщо трапився флюс зуба, напухла щока, доведеться вдатися до хірургічних методів. Флюс вирізують. У разі захворювання м’язів щелепи потрібно в терміновому порядку прийняти антибіотики (за показаннями лікаря) і спробувати розім’яти м’язи, оскільки біль в щоці зазвичай буває тільки симптомом. Якщо запалилося середнє вухо, болять щелепа і щоки. Спробуйте прогріти вухо і щоку в зоні болю.
На сильному морозі щоки здатні обвітритися, шкіра обморожується. Щоб уникнути неприємних відчуттів в щоці при обмороженні, змастіть щоки кремом.

Механізм ураження капілярів
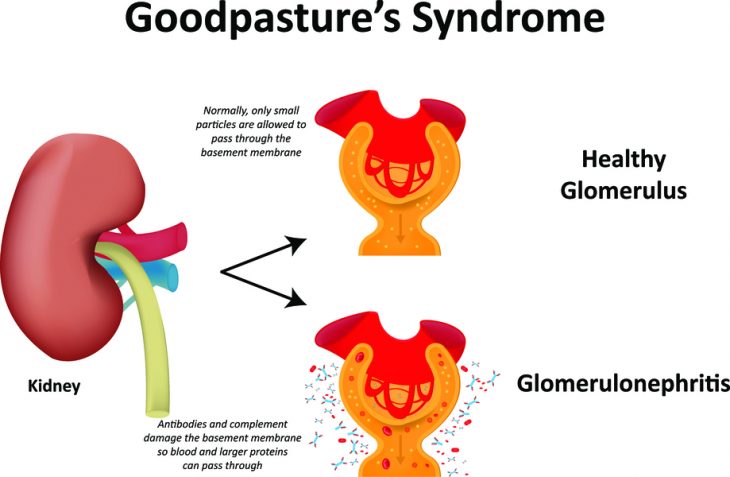
Патогенез синдрому Гудпасчера пов’язаний з вибірковим запаленням базальної мембрани в капілярах альвеол легеневої тканини і в ниркових клубочках. За характером запальна реакція носить аутоімунний характер. Це означає, що структура мембрани руйнується власними антитілами в результаті неправильної (занадто сильної) захисної реакції.
«Самооборона», забезпечена імунними клітинами, значно перевищує потребу і не зупиняється, завдає шкоди організму. Встановлено, що антитіла-руйнівники мають спорідненість до певного типу колагену, який в максимальній кількості розташований в нирках і альвеолах. Чим закріплюється ця спільність поки не відомо.
Під впливом перерахованих вище причин клітини базальної мембрани починають сприйматися як чужорідні, на них виробляються антитіла типу GВМ. Відбувається фіксація комплексів з антитілами уздовж мембрани, що викликає запалення (капілярів), а в нирках – гломерулонефрит.
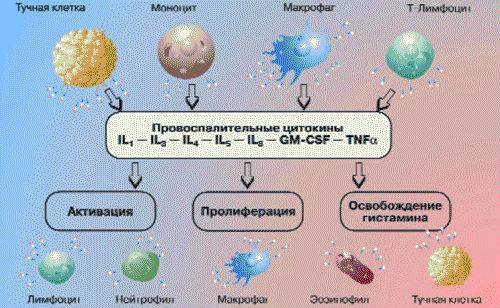
Співучасниками гіперреакції є клітини крові і тканинні елементи.
Доведено роль в запаленні:
- Т-лімфоцитів,
- моноцитів,
- поліморфноядерних лейкоцитів,
- ендотеліоцитів,
- альвеолярних макрофагів – продукують 40 видів цитокінів, фермент протеазу, що ушкоджує альвеоли легенів.
Загальна взаємодія підтримується цитокінами, до яких відносять:
- фактори росту (включаючи тромбоцитарний, b-трансформуючий, інсуліноподібний);
- інтерлейкін-1;
- фактор пухлинного некрозу.
Механізм реакції в організмі забезпечується:
- продуктами розпаду арахідонової кислоти;
- вільними радикалами молекул кисню;
- протеолітичними ферментами;
- адгезивними молекулами (молекулярні комбінації, що сприяють закріпленню однієї імунної клітини до іншої для забезпечення їх пересування по кров’яному руслу).
Процес запалення супроводжується кровотечею і крововиливами, переміщенням в осередок клітин фібробластів. Вони формують фіброз в міжальвеолярних перегородках, гіаліноз ниркових структур. Процес забезпечує необоротне формування ниркової і дихальної недостатності.
Ознаки
Невралгія трійчастого нерва проявляється яскраво вираженими симптомами, які дозволяють відрізнити це захворювання від схожих патологій. На початкових стадіях запалення проявляється первинними симптомами.
Якщо ж захворювання прогресує, то приєднуються вторинні ознаки невралгії.
Первинні
Основним і самим серйозним ознакою невралгії даного нерва є біль, яка в подальшому змінює свою періодичність та інтенсивність.
Крім неї відзначається виникнення спазмів ураженої області, оніміння або підвищення чутливості шкірних покривів, невротизація. Розглянемо всі симптоми більш детально.
Біль

Для запаленого трійчастого нерва характерно прояв раптової і виснажливої болю. Вона має максимальну інтенсивність з різкими прострілами. При цьому біль пронизує тільки одну частину обличчя.
В основному больова лінія наскрізного проходження зароджується в районі вух і поширюється до середини особи. Такі відчуття супроводжують і деякі схожі патології, але в їхньому випадку місце локалізації відрізняється наступним чином:
- при тендиніті больові прояви носять такий самий характер, як і при невралгії трійчастого нерва, але локалізуються в шийній області і супроводжуються головними болями;
- при синдромі Ернеста біль спостерігається в районі шийного відділу;
- при запаленні нерва потилиці біль виявляється в потиличній частині голови. У рідкісних випадках вона може переходити на верхню частину обличчя.
У медицині розрізняють два типи болю, яка проявляється при даному запаленні:
- Типова. Носить періодичний характер. Виникає при механічному впливі на деякі лицьові ділянки і зазвичай нагадує різкі прострілі.
- Нетипова. Відрізняється своєю постійністю. В область запалення входить велика частина особи. При подібній болю лікування цього захворювання проходить значно складніше і довше, ніж при першому варіанті.
Розташування хворобливих проявів залежить від порядку поразки нервових гілок. Кожна з них має свою область впливу:
- при запаленні першого відгалуження біль спостерігається в області чола, очей і скронь;
- поразка другого характеризується болем в носогубного трикутника, вилицях, верхній частині щелепного апарату;
- запалена третя гілка віддає болем в підборіддя, щоки, нижню щелепу і язик.
Найчастіше діагностується ураження другого або третього гілки. Нерідко спостерігається парний запальний процес.

Як відомо, зубна паста з Таїланду виготовляється виключно з натуральних компонентів.
Зміна періодичності і тривалості проявів

Визначити, запалений трійчастий нерв або якийсь інший, можна по періодичності і тривалості проявів болю. Для невралгії цього типу дані прояви чітко визначені:
- тривалість не перевищує 3-5 секунд;
- частота може варіюватися від одиничних проявів до кількох десятків на добу. Варто відзначити, що в холодну пору року напади частішають;
- без своєчасної терапії больові відчуття можуть тривати від кількох днів до кількох тижнів. В основному їх інтенсивність посилюється.
Зміна чутливості шкірних покривів
У період загострення захворювання змінюється тактильна чутливість шкіри обличчя в районі ураженої ділянки. Вона може значно знизитися або, навпаки, підвищитися.
У деяких випадках спостерігається повне оніміння покриву, яке зникає після купірування основного захворювання. Те ж саме може відбуватися з губами і м’якими тканинами порожнини рота.
У разі підвищення тактильних відчуттів визначається тригерна зона, де будь-який вплив викликає напад болю. В якості подібного дії найчастіше виступають:
- умивання;
- гоління;
- жування;
- нанесення макіяжу;
- вимова слів.
Під час сну чутливість зазвичай нормалізується.
Даний симптом призводить до того, що людина обмежує себе в рухах, які провокують напад. Наприклад, процес жування виробляється лише здоровою стороною щелепи.
Внаслідок цього на хворій половині утворюється ущільнення м’язів і відбувається їх зміна дистрофічного типу, які в подальшому важко усунути.
Скорочення м’язової тканини

Фото: тики обличчя
При запаленні трійчастого нерва нарівні з болем відзначаються виражені м’язові скорочення. Вони спостерігаються лише на одній половині обличчя.
При цьому захворюванні можуть відзначатися скорочення двох типів:
- тікообразні – виникають в окремій групі м’язів обличчя. У моменти нападів помітити тики візуально практично неможливо. Як правило, вони проходять без дискомфортних відчуттів;
- спазми – носять раптовий характер і завжди супроводжуються болем. Спазми часто призводять до появи стійкої асиметрії обличчя.
Невротизація
Регулярні напади, що супроводжуються сильним болем, часто призводять до невротизації. Людина починає відмовлятися від їжі, обмежує себе в спілкуванні і залишає самого себе наодинці з болем.
Це призводить до розвитку стійкого психологічного дискомфорту. В основному невротизація спостерігається у пацієнтів із занедбаним запальним процесом.
Але були ситуації, коли невротизація відзначалася у людей із запаленням менш ніж три дні. Швидше за все, в цьому випадку відіграє велику роль низький природний поріг чутливості.
Вторинні симптоми
Крім основних ознак цього захворювання, часто виявляються і другорядні, які не мають сильної вираженості. До вторинних симптомів відносяться:
- підвищене виділення слини;
- сльозотеча;
- виражена гіперемія;
- порушення функції жування;
- сухість у носоглотці;
- перекручення або повна втрата смаку.
Такі прояви характерні для тривалого запального процесу з сильно вираженими основними симптомами.
Які ознаки можна вважати діагностичними критеріями?
Постановка правильного діагнозу при синдромі Гудпасчера утруднена неспецифічністю багатьох ознак. Для допомоги лікарям розроблені найбільш ймовірні критерії, які повинні застосовуватися в діагностиці:
- поєднання клінічних проявів легеневої патології і захворювання нирок, найчастіше симптомів легеневої кровотечі з гломерулонефритом;
- прогресуючий вид перебігу хвороби, швидке формування ниркової і дихальної недостатності;
- обов’язкова залізодефіцитна анемія;
- характерна рентгенологічна картина легеневої тканини;
- висока концентрація в крові антитіл до базальної мембрани альвеол і ниркових клубочків;
- в біоптаті картина супроводу капілярів компонентами антитіл.
Обов’язковою умовою діагностики служить відсутність будь-яких інших системних уражень. Тому завжди проводиться ретельна диференційна діагностика.

Необхідно виключити захворювання з симптомами кровохаркання
Симптом кровохаркання спостерігається при таких захворюваннях:
- туберкульоз (поширення туберкульозу охоплює легені та нирки),
- пухлини бронхів і легенів,
- абсцес легеневої тканини,
- бронхоектази з пневмосклерозом,
- серцеву і судинну патологію, яка сприяє розвитку легеневої гіпертензії,
- хвороби групи системних васкулітів і геморагічного діатезу.
Хто частіше хворіє
Синдром Гудпасчера – рідкісне захворювання. В європейських країнах воно зустрічається у 1 людини з 2 мільйонів населення. Воно викликає від 1 до 5% випадків всіх гломерулонефритів.
Частіше страждають представники європейської раси, але випадки хвороби реєструються в усьому світі.
Хоча захворіти може людина будь-якого віку, ця ймовірність вища в двох групах:
- чоловіки 20 – 30 років;
- чоловіки і жінки старше 60 років.
Лікування хвороби Синдром Гудпасчера
Деяке уповільнення прогресування процесу може дати раннє призначення кортикостероїдів і іммуномодуляторів (азатіоприн, циклофосфамід, 6-меркаптопурин та ін.). Повторний гемодіаліз кілька подовжує життя хворим. При некупируючійся уремії (після попереднього гемодіалізу) іноді проводять нефректомію (з подальшою пересадкою нирок), що дозволяє усунути джерело антигенного роздратування. З метою видалення циркулюючих антитіл в останні роки застосовується плазмоферез. Відзначено, що антитіла проти базальних мембран ниркових клубочків перестають визначатися в сироватці крові через 6-8 місяців від початку захворювання. Тому інтенсивна терапія в цей період (кортикостероїди, іммуномодулятори, гемодіаліз, плазмоферез, нефректомія), можливо, дозволяє продовжити життя хворого до припинення аутоантітелогенеза.
Симптоматична терапія включає повторні переливання крові, призначення препаратів заліза.
Прогноз несприятливий.
Класифікація та ознаки патології
Клінічну картину захворювання прийнято розділяти на три види:
- Найнебезпечнішим є злоякісний варіант розвитку проблеми. Він відрізняється швидким прогресуванням і поганим прогнозом. Це пов’язано зі стрімким формуванням гломерулонефриту, що призводить до ниркової недостатності. Проблема ускладнюється і ознаками рецидивуючої пневмонії, яка носить геморагічний характер.
- При помірному типі недуги симптоми розвиваються не так швидко. Як правило, клінічні прояви мають середню інтенсивність, що дає час на діагностику захворювання.
- Повільний синдром Гудпасчера відрізняється розвитком гломерулонефриту і прогресуванням ниркової недостатності. При цьому респіраторні ознаки захворювання тривалий час відсутні і виявляються вже на пізніх стадіях розладу.
Початок недуги, як правило, гостре. Хвороба починається з підвищення температури і задишки, крім випадків повільного прогресування. Пацієнти відчувають слабкість, значно втрачають у вазі. При розвитку респіраторних уражень виникає кровохаркання, яке супроводжується формуванням анемії, що тільки посилює клінічну картину. Одночасно з симптомами розладу функцій легень прогресує гломерулонефрит. Він призводить до зменшення добового об’єму сечі, розвитку артеріальної гіпертензії та інтоксикації організму. Ниркова недостатність при синдромі Гудпасчера може сформуватися лише за кілька днів.
Прогноз
Синдром Гудпасчера – швидко прогресуюча хвороба, яка часто закінчується летальним результатом внаслідок азотемічної уремії, повторюваних легеневих кровотеч, тяжкою нирковою та легеневою недостатністю. Смерть може наступити в результаті першого ж легеневої кровотечі, при злоякісному перебігу – в лічені тижні.
В цілому прогноз несприятливий. Тільки при ранній діагностиці і своєчасному і інтенсивному лікуванні, коли ще відсутні ознаки дихальної і ниркової недостатності і вдалося придушити запальний процес на початку розвитку, можливо продовжити людині життя. При відсутності терапії хворий помирає менше ніж через півроку. При лікуванні тривалість життя може становити 1-3 роки.
Діагностичні заходи
Діагностика патології передбачає, в першу чергу, збір скарг та анамнезу хвороби і життя пацієнта. У виявленні синдрому важливу роль відіграє первинний огляд, а вирішальне значення – результати лабораторного дослідження. В ході процедури лікар відзначає блідість шкірних покривів, пастозність і набряки обличчя. У легенях прослуховуються хрипи вологі і сухі, кількість яких збільшується в момент кровохаркання.
Лабораторні методи
- Імунологічні дослідження сироватки крові з метою виявлення БМК-антитіл.
- Аналіз мокротиння для виявлення сидерофагів, підвищеної концентрації гемосидеріна.
- Загальний аналіз крові на виявлення лейкоцитозу, вираженого прискорення ШОЕ, залізодефіцитної анемії.
Загальний аналіз сечі з метою виявлення гематурії, протеїнурії, циліндрурії.- Проба Реберга.
- Біохімічний аналіз крові.
Інструментальні методи
- Біопсія тканин;
- Імунофлюоресцентне дослідження біологічного матеріалу;
- Рентгенографія легенів;
- Сонографія нирок для визначення їх межі;
- КТ органів грудної клітки;
- ЕКГ і ЕхоКГ;
- Аналіз газового складу крові;
- Плетизмографія;
- Пікфлоуметрія для оцінки прохідності бронхів;
- Пневмотахографія;
- Спірографія.
Пацієнтам з швидкопрогресуючим гломерулонефритом в обов’язковому порядку повинна проводитися біопсія тканин нирки. Гістологічне вивчення матеріалу дає можливість визначити специфічні зміни, що дозволяють при наявності антитіл упевнитися в розвитку патології. В ході обстеження необхідно дотримуватися деяких критеріїв. При синдромі Гудпасчера диференціальна діагностика проводиться для виключення таких хвороб:
- Туберкульоз;
- Абсцес легенів;
- Геморагічні діатези;
- Бронхоектази з пневмосклерозом;
- Уремічний легке;
- Вузликовий періартеріїт;
- Хвороба Лібмана-Сакса;
- Онкопатології легенів і нирок;
- Саркоїдоз;
Антифосфоліпідний синдром;- Лімфоїдний гранулематоз;
- Еозинофільний ангіїт;
- Ревматична пурпура;
- Кріоглобулінемія;
- Респіраторно-ренальна форма вузликового періартеріїта.
Синдром Гудпасчера слід диференціювати також на системний червоний вовчак, геморагічний васкуліт, гранулематоз Вегенера. Дані захворювання мають аутоіммунну природу і схожу клінічну картину. Діагностика і лікування повинні проводитися спільними зусиллями декількох вузькопрофільних фахівців – терапевта, ревматолога, нефролога, пульмонолога, ендокринолога.
Клінічні прояви і принципи діагностики
Як правило, початок захворювання гострий:
- Підвищується температура тіла;
- З’являється задишка;
- Розвивається кровохаркання (виділяється мокрота, пофарбована в червоний колір) або профузне легеневе кровотеча.
До цих симптомів можуть додатися:
- Кашель;
- Болі в грудній клітці;
- Зниження маси тіла хворого.
При вислуховуванні (аускультації) легень на даному етапі лікар виявить:
- Бронхіальне дихання;
- Велику кількість дзвінких вологих хрипів в нижніх, а іноді і в середніх відділах обох легенів, причому кількість хрипів збільшується при кровохаркання і відразу ж після нього;
- Перкусійний звук укорочений;
- Частота дихальних рухів перевищує нормальні значення.
Рентгенографія легенів при цьому покаже:
- Мелкосетчасту деформацію легеневого малюнка;
- Безліч вогнищ або навіть зливних ділянок затемнення в середньому і нижньому відділах обох легень.
Одночасно з легеневою симптоматикою або через деякий час після її виникнення у хворого виявляються зміни в аналізі сечі, що дозволяють діагностувати швидко прогресуючий гломерулонефрит:
- Протеїнурія (білок);
- Гематурія (еритроцити, тобто кров);
- Циліндрурія (циліндричний епітелій);
І, як наслідок, недостатність функції нирок. У крові підвищується рівень залишкового азоту, що також свідчить про порушення функції нирок. У деяких хворих (приблизно у 1 з 10) хвороба дебютує саме з симптомів гломерулонефриту, без ознак ураження легень.
Легеневі кровотечі і гематурія незабаром призводять до розвитку залізодефіцитної анемії, яка значно посилюється при нирковій недостатності.
У деяких хворих має місце гіпертензія, природа якої, як правило, також ниркова.
У ряді випадків захворювання супроводжується:
- Вираженою загальною слабкістю;
- Болем у м’язах і суглобах;
- Периферійними набряками;
- Точковими крововиливами на шкірі і слизових оболонках;
- Крововиливами в сітківку;
- Симптомами перикардиту.
Загальний аналіз крові виявить:
- Високу ШОЕ;
- Лейкоцитоз;
- Зниження рівня гемоглобіну та еритроцитів (анемію).
Біохімічний аналіз крові покаже:
- Високий рівень сечовини і креатиніну, серомукоїду;
- Знижений – заліза.
В загальному аналізі мокротиння в кількостях, які значно перевищують нормальні показники, будуть виявлені:
- Еритроцити;
- Сидерофаги;
- Гемосидерин.
Найбільш достовірним діагностичним ознакою є виявлення в сироватці крові антитіл до базальних мембран нирки.
Морфологічно підтвердити або спростувати діагноз «синдром Гудпасчера» можна шляхом проведення біопсії нирок та легень.
Насправді діагностувати цю патологію досить непросто у зв’язку з її нерозповсюдженням, поганою інформованістю лікарів і малодоступністю основних методів, що дозволяють підтвердити діагноз. Запідозрити її слід в разі розвитку пневмонії, що супроводжується кровохарканням і поєднується з гломерулонефритом, у чоловіка молодого віку, особливо перехворів грипом А2.
Диференціальна діагностика
У 10% хворих синдром Гудпасчера дебютує симптомами гломерулонефриту.
Клінічно синдром Гудпасчера може нагадувати протягом наступних захворювань:
- Багатьох системних васкулітів (зокрема, гранулематозу Вегенера, вузликового поліартеріїту, геморагічного васкуліту та інших);
- Системного червоного вовчака з пневмонітом;
- Пневмоній бактеріальної і вірусної природи, що супроводжуються кровохарканням;
- Раку легенів;
- Туберкульозу легенів;
- Бронхоектатичної хвороби;
- Ізольованого легеневого гемосидерозу.
Головна ознака – антитіла до базальних мембран, які виявляються виключно при синдромі Гудпасчера.
Як влаштований капіляр?
Оскільки далі піде мова про патології капілярів, необхідно згадати їх будову і функції. Відомо, що капіляри є найдрібнішими судинами, через які здійснюється обмін з тканинами: з боку артеріального ділянки в клітини тканин віддається принесені поживні речовини і кисень, венозна частина забирає відпрацьовані матеріали і виводить їх до очищувальних органів (печінки і нирок).
У нормі до половини капілярів знаходяться в спав стані і не працюють. Вони забезпечують «запас» на випадок виходу з ладу діючих судин і підвищеної потреби тканин. Капіляри знаходяться у всіх органах і тканинах. Вони утворюють різну форму звивистості: від «гачка» до «клубочка» (всередині нирок).
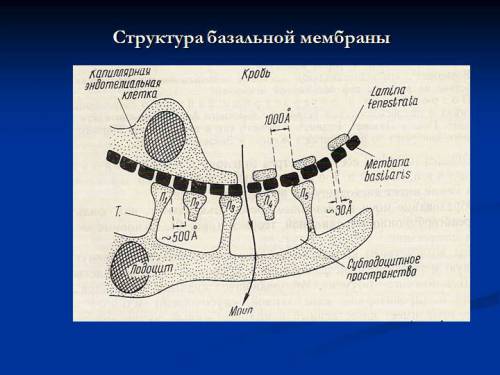
Базальна мембрана теж складається з трьох шарів, які утворені нитками колагену, білковоуглеводними і білковожіровими комплексами (глікопротеїнами і ліпопротеїнами).
Найважливіша функція – фільтрація, односторонній пропуск крізь стінку певних речовин. Капіляри контролюють затримку клітин крові, білка, необхідних пластичних матеріалів. Для цього створено тришаровий бар’єр в будові стінки:
- Ендотелій зсередини,
- В середині – базальна мембрана,
- Назовні – шар поверхневих клітин (подоцитів або перицитів), з вросшими в мембрану своїми відростками; саме до цього типу клітин підходять нервові закінчення, які здатні викликати спазм або розширення судин.
Фільтрація здійснюється через щілини розміром до 3 нм. Товщина всієї мембрани доходить до 400 нм.
Діагностика
Діагностика синдрому Гудпасчера складається з збору інформації про хвороби самого пацієнта і всієї його родини. Головним способом є виявлення в сироватці особливих антитіл – GBM.
До інших методів відносять:
- дослідження основних показників імунної системи людини;
- аналіз мокротиння;
- дослідження тканин нирок і легень під мікроскопом;
- рентгенокардіографія;
- вимірювання свідчень обсягу і швидкості дихальних рухів пацієнта;
- ЕКГ серця;
- визначення різниці в тиску кисню і вуглекислого газу в крові артерії;
- УЗД – ультразвукове дослідження нирок;
- Відлуння-КГ.
Така кількість методів необхідна для точного постанови діагнозу, адже існує багато захворювань зі схожими симптомами.
Як ставиться діагноз, яке обстеження необхідно?
Діагностика синдрому Гудпасчера неможлива без імунологічного підтвердження. Порушення функції легень і нирок викликається багатьма захворюваннями, тому не грає головної ролі.
Вірогідним ознакою може бути виявлення анти-GВМ-антитіл. Для цього використовують методи імунофлюоресценції або більш надійний – ІФА (імунноферментний аналіз).
Проводять додатково такі імунні тести:
- на антиядерні антитіла (типовіший при системний червоний вовчак);
- антістрептолізін (може бути позитивним при стрептококовій гломерулонефриті);
- на АНЦА (антинейтрофільні цитоплазматичні антитіла) дають позитивну відповідь у ¼ пацієнтів.
Наявність у пацієнта неясного прогресуючого гломерулонефриту в поєднанні з легеневою патологією викликає необхідність взяття пунктату для біопсійного дослідження тканин. Під мікроскопом виявляються фіксовані GBM- аутоімунні комплекси уздовж капілярів альвеол і ниркових канальців. Аналогічна картина спостерігається при діабетичному ураженні, але вона менш специфічна.
Проведення бронхіального лаважу (промивання) з подальшим дослідженням виведеної рідини показує картину легеневої кровотечі. Багато авторів цей метод вважають недостатньо придатним для діагностики і небезпечним для пацієнтів з наявною дихальною недостатністю.
Лабораторні ознаки
З найпростіших лабораторних аналізів починається обстеження пацієнтів з підозрою на синдром Гудпасчера. Найбільш характерними ознаками вважаються:
- в загальному аналізі крові – картина залізодефіцитної анемії гипохромного типу, еритроцити змінені в розмірах і формі, лейкоцитоз із зсувом формули в сторону більш молодих клітин, прискорення ШОЕ до значної величини;
- в аналізі сечі – відзначається велика кількість білка (протеїнурія), при мікроскопії в осаді циліндри різного виду (утворюються з клітин і білка), еритроцити підтверджують наявність крововиливу і ниркового кровотечі;
- в аналізі мокротиння – виявляють еритроцити і продукти розпаду гемоглобіну (гемосидерин, сидерофаги);
- перевірка біохімічних тестів крові дозволяє виявити накопичення азотистих речовин, сечовини, креатиніну, глобуліни, серомукоїд, знижується вміст заліза.
Важливим ознакою в діагностиці ступеня ураження нирок є питома вага сечі. Зі зниженням фільтрації падає вміст розчинених речовин, питома вага стає низьким.
Інструментальні методи
Існуючі методи дослідження нирок і легень дозволяють встановити ймовірну ступінь пошкодження і порушення функції. Вони не є важливим діагностичним критерієм, але необхідні для вибору методу лікування і контролю за хворими.
На рентгенівських знімках легень видно легенева інфільтрація в області кореня, поширення йде в середніх і нижніх відділах, зазвичай розвивається симетрична картина, можливо виявлення «облаковидних» інфільтратів.
За допомогою спірографії проводиться аналіз функції зовнішнього дихання. Виявляється зниження життєвої ємності легень, ознаки обструкції, формування дихальної недостатності за змішаним типом.
При дослідженні газового складу крові встановлюють виражений кисневий дефіцит (артеріальна гіпоксемія).
На ЕКГ можна виявити ознаки міокардіодистрофії (через кисневу недостатність в міокарді), гіпертрофію лівого шлуночка (викликану гіпертонією).
Більш точні ознаки допомагають встановити сучасні методи:
- комп’ютерна томографія органів грудної клітки;
- ультразвукове дослідження нирок;
- рентгенівське обстеження нирок.
Методи лікування
Якщо процес інтенсивно розвивається, то необхідно якомога оперативніше звернутися за допомогою до лікаря. Після детальної діагностики буде виявлена точна причина та підібрана відповідна терапія.
При запаленнях подібного типу швидкий результат може дати лише комплексне лікування, яке включає в себе медикаментозну терапію, фізіопроцедури і народні методи лікування.
Медикаментозна терапія
Ефективність лікування залежить від грамотно підібраних препаратів. В основному використовуються наступні лікарські засоби:
- знеболюючі. Так як напади пов’язані з сильним проявом болю, то застосовуються препарати як ненаркотичного, так і наркотичного ряду: «Кетанов», «Кеталгін», «Промедол», «Морфін»;
- нестероїдні препарати з протизапальною дією: «Індометацин», «Диклоберл», «Моваліс»;
- глюкокортикоїди. Їх призначають для зняття набряку і запалення з нервових волокон. Найчастіше використовують «Метилпреднізолон», «Гідрокортизон», «Дексаметазон»;
- спазмолітики: «Сірдалуд», «Мидокалм», «Карбамазепін»;
- противірусні засоби: «Лавомакс», «Ацикловір». Призначаються в тому випадку, якщо причиною запалення послужив вірус.
Лікування невралгії трійчастого нерва за допомогою медикаментозних засобів повинно здійснюватися тільки під суворим контролем лікаря, який правильно визначить препарат і його дозування.
Фізіопроцедури
Фізіопроцедури є ефективним засобом, особливо якщо їх використовувати разом з медикаментозним лікуванням. Для усунення первинних ознак і зняття запалення найчастіше використовують:
- електрофорез. Швидко відновлює стан трійчастого нерва, навіть під час гострого періоду;
- УВЧ. Особливо ефективний при невралгії інфекційного характеру;
- парафіноозокерітову терапію. Після подібних процедур зменшується напруга м’язів обличчя і знижується набряклість;
- магнітотерапію. Допоможе вгамувати больові відчуття і усунути запалення;
- масаж. Сприяє зняттю надмірного напруження м’язів і підвищує тонус атрофованої групи. Як правило, проводиться в положенні сидячи.
Клініка
Захворювання розвивається гостро. У хворих виникає неспецифічна симптоматика: лихоманка, озноб, слабкість, сонливість, блідість або дифузний ціаноз, зниження ваги. Потім з’являються ознаки легеневої патології: задишка, кашель, кровохаркання, біль у грудній клітці.
Кровохаркання – один з основних симптомів захворювання. В мокроті з’являються прожилки крові або невеликі кров’яні згустки. Кровохаркання виникає періодично або постійно присутня. У важких випадках розвивається легенева кровотеча. Такий стан вважається потенційно небезпечним для життя і виникає при ураженні великої легеневої судини.
Зустрічається атиповий початок хвороби: з’являється біль у животі, нудота, печія, сухість і гіркота в роті. Подібні клінічні прояви фахівці приймають за симптоми хронічного панкреатиту і часто помиляються з діагнозом.
Аускультативно визначаються сухі і дзвінкі вологі хрипи, перкуторно – вкорочення і притуплення легеневого звуку, рентгенологічно – мелкосетчаті деформації легеневого малюнка, дрібновогнищеві інфільтративні зміни у вигляді множинних тіней у легеневій тканині, інфільтрати різної величини в прикореневих зонах обох легенів. У крові знижується концентрація гемоглобіну при відсутності будь-якого кровотечі.
Надалі до легеневої симптоматики приєднуються ознаки ураження нирок. У хворих з’являється кров у сечі – гематурія, циліндри – цилиндрурія, білки – протеїнурія, олігоанурія, периферичні набряки, артеріальна гіпертензія, блідість шкіри, геморагії, біль у м’язах, біль у суглобах.
Кровохаркання і гематурія призводять до залізодефіцитної анемії, погіршуючи загальний стан хворих. При огляді шкірні покриви бліді, слизові оболонки ціанотичні, пастозні. Пацієнти з синдромом Гудпасчера зазвичай страждають на артеріальну гіпертензію. У них збільшені межі відносної серцевої тупості вліво, приглушені тони серця.
Стрімкий розвиток захворювання характеризується ознаками гострої легеневої і ниркової патології. При відсутності адекватного і своєчасного лікування пацієнти вмирають через рік від початку хвороби. Причиною смерті є гостра ниркова недостатність або легенева кровотеча.
При повільному розвитку основні симптоми з’являються періодично. Грамотне лікування продовжує життя пацієнтів і значно покращує її якість.
Симптоми
На початку хвороби з’являються неспецифічні симптоми синдрому Гудпасчера:
- нездужання, незрозуміла слабкість, швидка стомлюваність;
- підвищення температури тіла без ясної причини;
- болі в різних суглобах без їх набряку або почервоніння;
- зниження ваги.
Уже на цій стадії, навіть при відсутності легеневих кровотеч, у хворого з’являється анемія.
Неспецифічні симптоми при синдромі Гудпасчера зазвичай виражені слабше, ніж при інших ревматологічних захворюваннях. Нерідко хворий не звертається до лікаря, і хвороба починає швидко прогресувати.
Майже у 70% пацієнтів першим симптомом хвороби стає кровохаркання. Особливо воно характерне для курців. Зараз лікарі відзначають зниження частоти цього симптому, що, можливо, пов’язано зі зменшенням поширеності цієї шкідливої звички.
Крім кровохаркання, симптоми включають задишку і кашель, а пізніше розвивається легенева кровотеча.
Легенева кровотеча не обов’язково виникає на тлі кровохаркання і не залежить від його вираженості. У багатьох хворих воно розвивається раптово і стає причиною загибелі протягом декількох годин. Такий стан супроводжується сильною задишкою і синюшністю шкіри. Воно може ускладнитися набряком легень або пневмонією.
Через кілька місяців після появи перших легеневих симптомів у хворого з синдромом Гудпасчера проявляється швидко прогресуючий гломерулонефрит, який стає причиною ниркової недостатності. Такий стан також нерідко призводить до летального результату протягом найближчих двох років.
Основні симптоми ураження нирок:
- слабкість, відсутність апетиту, блідість шкіри;
- головний біль та болі в попереку;
- різноманітні болі в області серця;
- підвищення артеріального тиску;
- поширені набряки;
- погіршення зору;
- зниження обсягу сечі.
Ці симптоми при синдромі Гудпасчера повністю проявляються вже через 4 – 6 тижнів після їх виникнення. Тому такий гломерулонефрит і називають швидкопрогресуючим.
Відмінні риси синдрому Гудпасчера
На сьогоднішній день захворювання зустрічається вкрай рідко – всього 1 випадок на 1 млн. людей. До кінця 1984 року було описано приблизно 280 епізодів, причому 21 з них нараховувався у вітчизняній медичній практиці.
Опис проявів
Оскільки хвороба Гудпасчера – це не що інше, як геморагічний легенево-нирковий синдром, то вона відрізняється гострим початком і неспецифічною симптоматикою. У більшості випадків розвитку патології передує перенесена ГРВІ. У хворого спостерігається наступний перелік ознак:
- підвищена температура;
- озноб і лихоманка;
- слабкість, сонливість;
- анемія;
- артралгія;
- блідість шкірних покривів;
- пастозність і набряки обличчя;
- дифузний ціаноз слизових;
- невмотивована і різка втрата маси тіла.
З специфічних симптомів першими починають розвиватися ознаки ураження легень:
- біль у грудях;
- задишка;
- кашель;
- рецидивуюче кровохаркання;
- прогресуюче порушення глибини і ритму дихання;
- профузні кровотечі.
Нерідко ураження легень проявляється атипово. В цьому випадку при синдромі Гудпасчера виникають такі симптоми у пацієнта: нудота, блювота, гіркота в роті, біль у животі. У міру прогресування захворювання до легеневих проявів приєднуються ознаки розвитку ниркової недостатності:
- гематурія (кров у сечі);
- хворобливе сечовипускання;
- протеїнурія;
- набряки нижніх кінцівок;
- олігоанурія;
- підвищений кров’яний тиск;
- уре́мія;
- периферичні набряки.
В ході обстеження кровоносної системи досить часто виявляється гіпертонія, яка в тандемі з патологією нирок може спровокувати левошлункову недостатність, що, у свою чергу, призводить до розвитку набряку легень і серцевої астми.
Які мають фактори і особи в групі ризику
Діагноз виявляється у дорослих пацієнтів переважно чоловічої статі, причому відзначається 2 вікові піки: 20-35 і 50-60 років. З огляду на рідкість зафіксованих випадків синдрому Гудпасчера, багато хто не знає, що це таке. На сьогоднішній день етіологічні механізми і патогенез залишаються до кінця не з’ясованими.
Більшість вчених вважають, що до розвитку даної патології існує спадкова схильність. Інші пов’язують аномальні прояви з вдиханням летючих вуглеводнів. Насправді ж встановлено певний зв’язок захворювання з наступними факторами:
- вірусною інфекцією;
- наявністю в крові ендотоксинів;
- злоякісними новоутвореннями;
- імунодефіцитом;
- ВІЛ-позитивним статусом;
- курінням;
- алкоголізмом і наркоманією.
В основі синдрому лежить утворення білків особливого типу – антитіл, специфічних для клітин судин. Зв’язуючись з антигенами, вони утворюють імунокомплекси, які прикріплюються до базальних мембран альвеол і ниркових клубочків або вільно циркулюють в крові.
Важливо знати! Антитіла активують складні хімічні процеси, що призводять, в кінцевому підсумку, до пошкодження судинної стінки. Це і стає причиною розвитку гломерулонефриту (некротичного або проліферативного) і виникнення легеневих кровотеч.
Співвідношення вираженості симптоматики у різних хворих може варіювати в значних межах, що обумовлює вихід на перший план тієї чи іншої патології. У міру прогресування захворювання у пацієнта розвиваються ниркова і легенева недостатність.
Розвиток синдрому в дитячому віці
У клінічній практиці синдром Гудпасчера у дітей зустрічається вкрай рідко – всього в 0,4-1% випадків. Відомо навіть, що найменшій хворому було 11 місяців. Тяжка ниркова недостатність діагностується, в основному, у хворих, які не досягли двадцятиріччя. Згідно зі статистикою, середній вік юних пацієнтів становить 17 років, причому захворюваність серед юнаків та дівчат приблизно однакова.
Основною причиною розвитку геморагічної пневмонії з гломерулонефритом є спадкова схильність дитини, з високою часткою ймовірності інфікування своїми батьками. Найчастіше зараження відбувається від матері, яка в період вагітності веде безладний спосіб життя і захоплюється тютюнопалінням. У цьому випадку малюк стає пасивним курцем, відчуває дефіцит кисню і народжується з ураженими легенями та судинами.
Синдром, діагностований у дітей, вражає також парний орган і стає причиною розвитку гломерулонефриту, а згодом і ниркової недостатності. Один з ранніх ознак, які виявляються в результаті аналізу сечі, – наявність еритроцитів. Це вказує на важливість клінічних тестів та профілактичних оглядів. Для виявлення хвороби у юних пацієнтів медики користуються діагностичними критеріями, які застосовують і при обстеженні дорослих хворих. Методи лікування також не мають особливих відмінностей.
Наслідки патології
З урахуванням тяжкості і швидкого прогресування патологічного процесу при синдромі Гудпасчера можуть виникнути такі стани:
- прогресуючий гломерулонефрит;
- хронічна патологія нирок;
- гостра ниркова або дихальна недостатність;
- профузні легеневі кровотечі;
- летальний результат.
Важливо знати! У разі уповільненого перебігу хвороби у хворого з’являється шанс поліпшити якість життя і продовжити її. Для цього лікарі регулярно проводять ретельну діагностику і підбирають грамотну терапію.
Потрібно правильно діагностувати захворювання
Дуже схожими на симптоми невралгії трійчастого нерва бувають прояви:
- синдрому Ернеста;
- вискового тендиніту;
- невралгії потиличного нерва.
При синдромі Ернеста пошкоджується стіломандібулярна зв’язка, яка з’єднує нижню щелепу з основою черепа. У людини болить обличчя, шия, голова. При скроневому тендиніті болем відзначені зуби, щока, болить у шийній області і голова.
Основи лікування
Лікування синдрому Гудпасчера має проводитися кількома фахівцями і бути спрямоване на усунення причинно-наслідкового фактора. Своєчасна і адекватна терапія дозволяє сповільнити прогресування процесу розвитку і забезпечити максимальне видалення БМК-антитіл.
У гострому періоді доцільним вважається проведення пульс-терапії із застосуванням тільки метилпреднізолону або в поєднанні з циклофосфаном. Після досягнення клініко-лабораторної та рентгенологічної ремісії пацієнт переводиться на підтримуючу терапію. Комплекс терапевтичних дій включає наступні методи.
Консервативне лікування
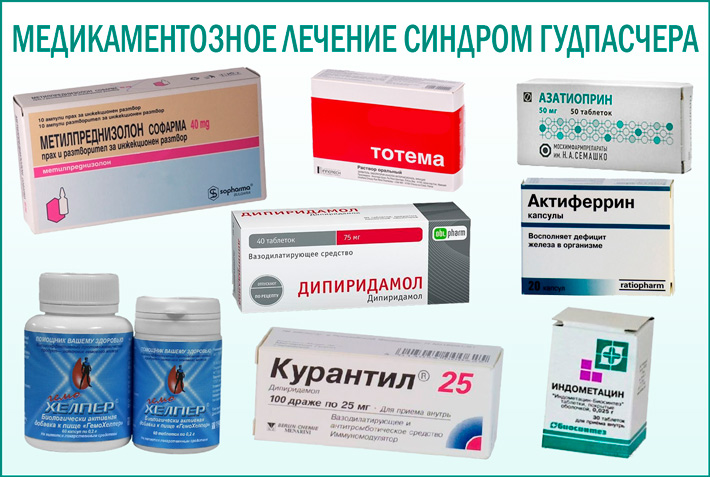
- Кортикостероїди – «Бетаметазон», «Дексаметазон», «Метилпреднізолон».
- Імуносупресори-цитостатики – «Азатіопрін», «Циклофосфамід».
- Антикоагулянти – «Курантил», «Дипиридамол».
- Протизапальні нестероїдні засоби – «Індометацин», «Метиндол».
- Препарати заліза (при анемії) – «Актиферрин», «Тотем», «Гемохелпер», «Тардиферон».
- Плазмафорез.
- Переливання крові.
Лікування необхідно проводити тривалий час до повного зникнення БМК-антитіл і стабілізації працездатності нирок. Застосування запропонованої схеми терапії дозволяє швидко купірувати небезпечні симптоми патології.
Хірургічне втручання
Після закінчення 6 місяців при наявності донорського органу може бути виконана трансплантація нирки. Однак вона не завжди вберігає від рецидиву. До групи ризику входять пацієнти, які ігнорують рекомендації фахівців, дотримуються колишнього способу життя або відвідують місця з високою ймовірністю інфікування дихальних шляхів. У таких випадках хвороба починає прогресувати і на трансплантованій нирці. Але причиною, як правило, є не сам орган, а метаболічні порушення. Після успішно проведеної пересадки всім пацієнтам рекомендується регулярно здавати аналізи і проводити моніторинг рівня креатиніну в крові та титру БМК-антитіл в динаміці.


